【疑問】

今回は、臨床や医学の勉強をしていて感じる疑問の一つ、
入院患者さんが発熱した際にいつ解熱を考慮するか?
についてまとめました。
38.5度以上でクーリング、カロナールなどとルーチンで解熱指示を入れることも少なくないのではないでしょうか?
今回は発熱に対する解熱の妥当性についてまとめてみました。
1.発熱することは悪なのか?
発熱はあまりにポピュラーな症候であり、普段発熱について深く考えることはないのではないでしょうか?
そもそも発熱は、感染もしくは非感染性の刺激により熱を産生する疾患のサインです。
生理学及び免疫学的に発熱について考えてみると、
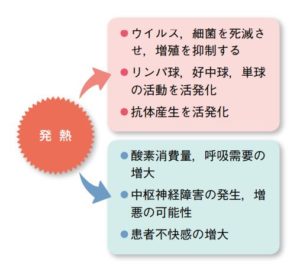
発熱にはリンパ球や好中球、単球の活動を活性化させる作用があります。
そういったウイルスや細菌を死滅させて増殖を抑制するはたらきがある一方、
重症患者さんでは問題となる酸素消費量や呼吸需要の増大を引き起こしてしまいます。
普段入院患者さんが発熱してしまった場合、
医師の立場としては入院患者さんの発熱をネガティブに捉えがちで、まずは原因検索を行う事となるのですが、
感染症などと戦うという観点で言うと必ずしも悪ではないことをまずは理解しておきましょう。
発熱の原因検索についてはコチラ👇

2.解熱を考慮する基準
実際の臨床現場において、体温管理での基準となる発熱について考えてみると、
一つの基準としては38.3℃以上で考慮すべきとされる米国集中治療医学会(SCCM)の定義があります。
一方で、上記の基準にしたがった数多くの論文の解析を行った、岡山大学医学部麻酔科蘇生科の江木盛時先生によると1)、各論文の発熱の定義はバラバラであったといいます。
SCCMが38.3℃と定義しているのは、101°F(華氏101°)という切りのいい数字を使用しているからであり、何の根拠もないと判断されていました。
その他、38.5度以上、39.5度以上といった様々な考え方はありますが、すべての病態に適応できる解熱対応を考慮し始める基準というのはコンセンサスが得られていないのが現状といえます。
一方で、41度を超える高体温の状態は、体内の様々な臓器不全を引き起こす可能性が示唆されているため解熱を考慮すべきとされています。
最初に説明したように発熱によって酸素需要やバイタルサインの変化はひきおこされるため、解熱処置によって体温を下げれば酸素消費量が減り脈拍数も減ります。
一方でそれ以上の明確な利益についてはわかっていないのが現状で、38.3度や38.5度といった数字をみて盲目的に解熱療法を実施するのではなく、
解熱によるメリットとデメリットを考慮して本当に解熱が必要かどうか考えることが大切であると結論付けておられました。
3.(参考)敗血症における解熱療法
最後に、しばしば議論となる敗血症患者へ対する解熱療法について参考になるデータをお示しします。
敗血症と非敗血症患者に分けた体温と 28 日死亡率のデータは以下の通り2)👇
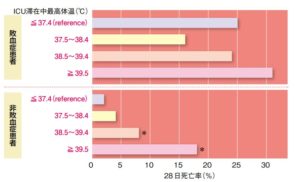
敗血症患者では体温が高すぎても低すぎても死亡率は上昇し、
体温と死亡率に有意な関係はみられませんでした。
感染の有無により発熱の死亡率への影響が変わってくるというのは注目すべき点であり、解熱をするかどうかの判断材料となりえるでしょう。
現状では敗血症患者において基本的には解熱療法は支持されませんが、
頻脈・頻呼吸・苦痛など、発熱に伴う生体反応が問題となる患者に対して
それらを緩和する目的で解熱療法を施行することを否定しないといえるでしょう。
4.引用文献
1)166d7ebb27ab162bb6401abac7e5e2ab.pdf (gakken-mesh.jp)
2)(FACE)Study Group.Critical Care .16(1) : R33, 2012.
みなさまのリアクションが今後の記事を書くモチベーションになります!
解熱対応などの患者管理について深く学びたい方はコチラをチェック👇


・心筋梗塞(AMI)-640x360.png)
















